RESUMO
OBJETIVOS: estimar a taxa de detecção de sífilis em gestantes, a incidência de sífilis congênita e a taxa de transmissão verticalda sífilis e analisar as oportunidades perdidas na prevenção da transmissão vertical na população indígena.
MÉTODOS:estudo descritivo de casos de gestantes indígenas com sífilis que tiveram ou não como desfecho um caso de sífilis congênita. Os dados foram obtidos do Sistema de Informação de Agravos de Notificação, dos registros da área de Infecções Sexualmente Transmissíveis do Distrito Sanitário Especial Indígena e dos prontuários de gestantes indígenas, no ano de 2015. Realizou-se o relacionamento da base de dados e cálculo de taxas de sífilis em gestantes, sífilis congênita e de transmissão vertical. Nos prontuários, coletaram-se dados do pré-natal, diagnóstico e tratamento da sífilis na gestação.
RESULTADOS: a taxa de detecção de sífilis em gestantes foi de 35,2/1.000 nascidos vivos (NV), a incidência de sífilis congênita, 15,7/1.000 NV e a taxa de transmissão vertical, 44,8%. Evidenciou-se que seis (24%) gestantes iniciaram o pré-natal no primeiro trimestre e sete (28%) realizaram sete ou mais consultas. O diagnóstico de sífilis foi tardio e apenas nove (36%) realizaram adequadamente o tratamento.
CONCLUSÕES: falhas no diagnóstico e no tratamento adequado de gestantes com sífilis comprometeram a prevenção da transmissão vertical da doença.
Palavras-chave:
Saúde das populações indígenas, Cuidado pré-natal, Transmissão vertical de doença infecciosa, Sífilis congênita, Sífilis
ABSTRACT
OBJECTIVES: to estimate the detection rate of syphilis in pregnant women, the occurrence of congenital syphilis, and the rate of mother-to-child transmission of syphilis, in addition to analyzing missed opportunities in the prevention of mother-to-child transmission in the indigenous population.
METHODS: descriptive study of cases of pregnant indigenous women with syphilis resulting or not in a case of congenital syphilis. The data were obtained from the Sistema de Informação de Agravos de Notificação (Information System of Notifiable Diseases), the records of the Infecções Sexualmente Transmissíveis do Distrito Sanitário Especial Indígena (Sexually Transmitted Infections in the Special Indigenous Health District), and the medical records of pregnant indigenous women in 2015. The database and the calculation of syphilis rates in pregnant women, congenital syphilis, and mother-to-child transmission were carried out. Data on prenatal, diagnosis and treatment of syphilis during pregnancy were collected from the medical records.
RESULTS: the detection rate of syphilis in pregnant women reached 35.2/1,000 live births (LB), the occurrence of congenital syphilis encompassed 15.7/1.000 LB, and the rate of mother-to-child transmission was 44.8%. Six (24%) pregnant women started prenatal care in the first trimester and seven (28%) attended seven or more consultations. The diagnosis of syphilis was late and only nine (36%) women were properly treated.
CONCLUSIONS: failures in the diagnosis and the adequate treatment of pregnant women with syphilis compromised the prevention of mother-to-child transmission of the disease.
Keywords:
Health of indigenous populations, Prenatal care, Mother-to-child transmission of infectious disease, Congenital syphilis, Syphilis
IntroduçãoA sífilis congênita (SC) é transmitida via transplacentária ou pelo contato do bebê com lesões ativas no canal de parto, e é causada pela bactéria
Treponema pallidum. A sífilis em gestante, quando não diagnosticada ou não tratada adequadamente e em tempo oportuno, pode resultar em risco de transmissão vertical (TV) do agente etiológico.
1Em 2014, a Organização Mundial da Saúde (OMS) definiu critérios para validação da eliminação da transmissão vertical da sífilis e do HIV. Para a sífilis, o indicador de impacto contempla a taxa de sífilis congênita de ≤50/100.000 nascidos vivos (NV). Os indicadores de processo contemplam os objetivos relacionados ao alcance da cobertura de ≥ 95% das mulheres grávidas,com pelo menos uma consulta pré-natal; com a realização do teste de HIV/sífilis no início da gravidez e tratamento adequado, sendo este definido como pelo menos uma aplicação intramuscular de 2,4 milhões de unidades de benzilpenicilina benzatina, pelo menos 30 dias antes do parto.
2Em 2016, a OMS estimou a ocorrência de mais de meio milhão (aproximadamente 661 mil) de casos de sífilis congênita no mundo. Ainda que a sífilis em gestantes tenha se mantido estável entre os anos de 2012 e 2016, o número de casos entre as gestantes e os recém-nascidos permanece inaceitavelmente alto.
3 No Brasil, o panorama da sífilis também é preocupante, com uma taxa de detecção em gestantes de 21,6/1.000 NV e uma taxa de incidência de sífilis congênita de 7,7 casos/1.000 NV, em 2020.
4No pré-natal, os cuidados da gestante com sífilis contemplam o rastreamento sorológico, o tratamento correto e oportuno e o estímulo à participação do pai ou parceria durante todo o pré-natal e seu tratamento no caso de sífilis.
1 Estas intervenções são realizadas pela Atenção Primária à Saúde (APS) que demandam tecnologias de baixo custo e são reconhecidamente eficazes e custo-efetivas, com diminuição dos efeitos adversos da gravidez, redução de natimortos, mortes neonatais e complicações para a saúde do bebê com sífilis congênita (SC).
5Ainda que tenha havido uma expansão da cobertura pré-natal no Brasil, o acesso às consultas se distribui de forma desigual, evidenciando as dificuldades de enfrentamento das desigualdades sociais e étnico-raciais, especialmente entre as mulheres com menor escolaridade, residentes na região Norte e Nordeste do país e mulheres da raça/cor de pele preta e indígena.
6,7 Essas desigualdades no acesso ao pré-natal e aos exames de sífilis revelam dificuldades na implementação de protocolos para a redução da transmissão vertical da infecção.
8No Brasil, a população indígena vivencia uma situação de vulnerabilidade e invisibilidade epidemiológica caracterizada pela subnotificação de casos de sífilis em gestantes e de sífilis congênita, além de baixos percentuais de realização das ações do pré-natal e de testes para diagnóstico da sífilis entre as mulheres indígenas quando comparadas com as não indígenas.
7,9,10Essa situação revela desigualdades étnico-raciais da população indígena e os desafios relacionados à instituição de rotinas culturalmente sensíveis para o diagnóstico e tratamento adequado das Infecções Sexualmente Transmissíveis (IST) no âmbito dos Distritos Sanitários Especiais Indígenas (DSEI), realizados pelas Equipes Multidisciplinares de Saúde Indígenas (EMSI) nas aldeias.
7,11,12Nesse sentido, o presente artigo teve como objetivo estimar a taxa de detecção de sífilis em gestantes, a incidência de sífilis congênita e a taxa de transmissão vertical da sífilis e analisar as oportunidades perdidas na prevenção da transmissão vertical da sífilis na população indígena do Mato Grosso do Sul.
MétodosEstudo descritivo sobre os casos de gestantes indígenas com sífilis que tiveram ou não como desfecho um caso notificado de sífilis congênita precoce, assistidas pelas EMSI de Mato Grosso do Sul, no ano de 2015.
A população indígena do Estado está constituída por 73.295 pessoas autodeclaradas,
13 o que representa a segunda maior do Brasil. A atenção ao pré-natal é realizada pelas EMSI, que atuam nas 75 aldeias e nos 26 acampamentos indígenas, vinculados a 14 Polos Base e ao Distrito Sanitário Especial Indígena de Mato Grosso do Sul (DSEI/MS) responsáveis pelos serviços de APS e pelas unidades operacionais do Subsistema de Atenção à Saúde Indígena (SASI), vinculadas ao Sistema Único de Saúde (SUS).
Para a identificação dos casos de sífilis em gestantes e de sífilis congênita, foi realizada uma busca nominal dos casos no Sistema de Informação de Agravos de Notificação (Sinan) e no banco de IST/DSEI/MS, separadamente. No Sinan, foram selecionados os casos de sífilis na gestação e de sífilis congênita em indivíduos com raça/cor da pele indígena
entre 01/01/2015 a 31/12/2015. No banco de IST/DSEI/MS, que é alimentado por meio da transferência de registros de atendimentos das EMSIs nas aldeias e acampamentos indígenas para a gerência da IST/DSEI/MS, buscaram-se os registros de sífilis em gestantes e sífilis congênita, ambos para o mesmo período. É importante destacar que as EMSIs também procedem ao preenchimento da ficha de notificação de sífilis em gestante e/ou sífilis congênita para enviar à esfera de vigilância epidemiológica municipal onde estão localizadas as terras indígenas.
Para a classificação de mulheres como caso de sífilis na gestação, considerou-se também a mãe de recém-nato (RN) com notificação de sífilis congênita, que não estava notificada no Sinan e não constava nos registros do IST/DSEI/MS.
Realizaram-se o
linkage e a inspeção visual das bases de dados das gestantes com sifilis, sendo acrescidas aquelas que não tinham registro ou notificação de sífilis na gestação, mas cujo RN foi notificado como um caso de sífilis congênita. Para o
linkage utilizou-se a chave composta da agregação para a gestante com sífilis: “nome da gestante”, “data de nascimento da gestante” e “data do diagnóstico” e“data da notificação” e, para a sífilis congênita precoce, usou-se a chave composta da agregação: “nome da mãe” e “data de nascimento do recém-nascido”. Após o relacionamento entre os bancos de dados do Sinan e do IST/DSEI/MS e exclusão de três casos de sífilis congênita com notificações duplicadas em datas diferentes no Sinan, procedeu-se à agregação dos casos que constavam em apenas um dos bancos de dados, identificando-se 67 casos de gestantes com sífilis e 30 casos de RN com sífilis congênita.
Para o cálculo da taxa de detecção de sífilis em gestantes indígenas, em 2015, realizou-se a razão entre o número total de casos notificados em ambas as fontes de dados, bem como aquelas não identificadas mas que tiveram um RN com sífilis congênita, pelo número de nascidos vivos de mães indígenas residentes em aldeias e acampamentos, multiplicado por 1.000.
Para o cálculo da taxa de incidência de sífilis congênita, utilizou-se o número total de casos notificados de sífilis congênita precoce em ambas as fontes de dados pelo número total de nascidos vivos de mães indígenas residentes em aldeias e acampamentos, multiplicado por 1.000.
O número de nascidos vivos foi extraído dos registros das Áreas Técnicas de Saúde da Mulher e da Criança do DSEI/MS, por contemplar apenas os nascidos vivos de comunidades indígenas aldeadas e acampadas assistidas por esse distrito, diferentemente doSistema de Informação de Nascidos Vivos (Sinasc), que contempla todos os nascidos vivos que residem em comunidades indígenas tanto urbanas como aldeadas.
Para o cálculo da taxa de transmissão vertical da sífilis, considerou-se, no numerador, a quantidade de casos de sífilis congênita precoce em indígenas e, no denominador, os casos de gestantes indígenas com sífilis registrados no Sinan e na área técnica de IST/DSEI/MS, bem como aquelas não notificadas ou registradas, mas que tiveram um RN com diagnóstico de sífilis congênita.
Foi realizada a coleta de dados de 25 prontuários de gestantes indígenas que apresentaram como desfecho um caso de sífilis congênita. Não foi possível a análise de cinco prontuários, sendo quatro por não localização e um por ausência de dados de pré-natal.
Os prontuários foram enviados para os Polos Base e analisados no período de 02 de maio a 31 de agosto de 2018, utilizando-se um instrumento elaborado a partir do Protocolo Clínico e Diretrizes Terapêuticas para a Prevenção da Transmissão Vertical da Sífilis,
14 que abordou as seguintes variáveis:idade da gestante, número de gestações, diagnóstico e tratamento da sífilis em gestações anteriores, idade gestacional do início do pré-natal e número de consultas realizadas. Os testestreponêmicos - Teste Rápido (TR) e ELISA - são realizados na primeira consulta de pré-natal da gestante, este último teste é ofertado na 1ª fase da Triagem do Programa Estadual de Proteção à Gestante do Instituto de Pesquisas, Ensino e Diagnósticos da Associação de Pais e Amigos dos Excepcionais (PEPG/Iped-Apae). No PEPG, as gestantes com resultados reagentes no ELISA são convocadas para realizar a coleta de amostra de sangue por punção venosa periférica, para a confirmação do diagnóstico, com a realização do teste não treponêmico,
Venereal Disease Research Laboratory (VDRL).
As variáveis relacionadas ao tratamento da sífilis foram: classificação clínica da sífilis e do tratamento da gestante e parcerias, conforme demonstrado no Tabela 1.
Os dados obtidos nos prontuários foram inseridos e organizados no
Microsoft Office Excel 2010, analisados pela estatística descritiva e apresentados em tabelas com valores absolutos, para a caracterização das trajetórias das gestantes indígenas com sífilis,em 2015.
O estudo foi aprovado pelo Comitê de Ética em Pesquisa e Comissão Nacional de Ética em Pesquisa (CONEP) sob o Parecer n. 2.155.788.
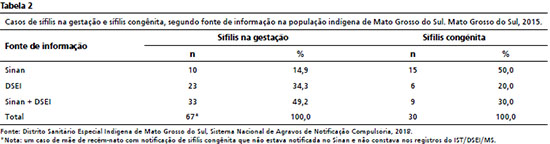
ResultadosEm 2015, houve 1.900 nascidos vivos indígenas residentes em aldeias e acampamentos do Estado. Deste total de NV, 30 foram notificados com sífilis congênita, representado por uma taxa de incidência de 15,7/1.000 NV. Houve 67 casos de sífilis em gestantes indígenas, o que representou uma taxa de detecção de 35,2/1.000 NV e taxa de transmissão vertical (TV) de 44,8%.
No Sinan, identificaram-se apenas dez casos (14,9%) de sífilis em gestante e 15 (50%) de sífilis congênita. No banco da área de IST/DSEI/MS, havia registro de outros 23 (34,3%) casos de sífilis em gestantes e seis (20%) de sífilis congênita precoce. Trinta e três casos de sifilis em gestantes (49,2%) e nove (30,0%) de sífilis congênita notificados em ambos os bancos.Um caso (1,5%) de mãe de RN com sífilis congênita não constava a notificação tanto no Sinan como nos registros do IST/DSEI/MS (Tabela 2).
A Tabela 3 apresenta um resumo da trajetória dos 25 prontuários de gestantes indígenas que tiveram como desfecho um caso de sífilis congênita,em 2015. O intervalo de idade foi de 12 a 40 anos, com média de 24 anos, dezenove (76%) eram multíparas (de um a sete filhos), três (12%) nulíparas e três (12%) sem informação nos prontuários. Quanto ao diagnóstico e tratamento para sífilis em gestações anteriores, 12 (48%) não tinham história prévia de sífilis, oito (32%) tinham registro de diagnóstico e tratamento para a sífilis e, para cinco (20%), não havia informação (dados não constam em tabela).
Para a gestação atual, apenas seis (24%) haviam iniciado o pré-natal no primeiro trimestree sete (28%) realizaram sete ou mais consultas (Tabela 3).
Quanto aos testes treponêmicos, havia registro, nos prontuários da UBSI, de oito (32%) testes rápidos (quatro com resultado reagente e outros quatro não reagentes) e de21 (84%) exames de 1ª fase da Triagem do PEPG/Iped-Apae (dezesseis reagentes e cinco não reagentes). Para o teste não treponêmico, havia registro de dezoito (72%) VDRL (dezcom titulação maior ou igual a 1:4, dois com resultados não reagentes e seis com titulações baixas (1:1, 1:2), esses últimos podem ser cicatriz sorológica de gestantes com diagnóstico anterior de sífilis (Tabela 3).
Quanto ao diagnóstico de sífilis, dezoito (72%) receberam o diagnóstico no pré-natal (cinco no primeiro trimestre de gestação, nove no segundo e quatro no terceiro)outros seis (25%) tiveram registro de sífilis na admissão da maternidade (três com resultado reagente para teste rápido na maternidade, duas com baixa titulação de VDRL - uma 1:1 e outra 1:4 - e para uma não constava a informação de resultado de exame) (Tabela 3). Para as mulheres com diagnóstico de sífilis no pré-natal, registrou-se uma média de intervalo de tempo de aproximadamente cinco semanas entre a primeira consulta de pré-natal e a data do diagnóstico da sífilis.
Os casos 3 e 10 apesar de constar tratamento adequado da gestante e parceria, o recém nascido foi considerado como caso de sifilis congênita por ter resultado reagente ao nascimento. Nos prontuários dos casos 12, 13 e 24 constavam registros de resultados não reagentes ou não informados tanto no pré-natal como no parto, embora houvesse a anotação do diagnóstico no trimestre gestacional ou no puerpério, assim como, tratamento adequado e inadequado da gestante, respectivamente. Nos casos 14 e 15, houve resultado reagente para a 1ª fase da Triagem do PEPG/Iped-Apae, tratamento inadequado e adequado da gestante e parceria não tratada ou sem registro de tratamento, respectivamente. No caso 23, não constava notificação no pré-natal e no parto de mãe de recém-nascido com sífilis congênita, tanto no Sinan como no IST/DSEI/MS.
Quanto ao tratamento, apenas nove (36%) gestantes o realizaram adequadamente, e onze (44%), inadequadamente (duas constavam abandono do tratamento, nove iniciaram o tratamento menos de 30 dias antes do parto) e, para cinco (20%), não havia registro de tratamento no prontuário (Tabela 3).
Em três (12%) prontuários de gestantes, havia registro de tratamento adequado da parceria e, em outros dez (40%), constava a informação de que a parceria não foi tratada. Quanto ao desfecho da gestação, todos foram de nascidos vivos, sendo três RN prematuros e dois RN com baixo peso no nascimento (< 2.500 gramas) (Tabela 3).
DiscussãoA assistência pré-natal entre as gestantes indígenas com desfecho de um caso de sífilis congênita evidenciou falhas na captação delas para o início do pré-natal, no primeiro trimestre e na oferta do quantitativo de consultas para gestação de risco habitual. Chama a atenção que os cuidados clínicos para o manejo da sífilis apresentaram importantes barreiras para o controle da transmissão vertical, caracterizadas pelo diagnóstico laboratorial tardio, com elevado tempo entre a realização do exame,o diagnóstico e a instituição do tratamento (cerca de cinco semanas) que podem explicar, em parte, as oportunidades perdidas na prevenção da transmissão.
Neste estudo, a taxa de detecção de sífilis em gestantes indígenas foi superior à taxa nacional (21,6/1000 NV) e à do Estado de Mato Grosso do Sul (30,8/1000 NV) registradas em 2020. A taxa de incidência da sífilis congênita na população indígena também foi elevada, cerca de duas vezes superior à taxa nacional (7,7/1000 NV) e à do Estado (5,4/1000 NV), para 2020.
4Os achados deste estudo diferem dos encontrados por Tiago
et al.,
9 realizado com a população indígena de Mato Grosso do Sul, cujas taxas de sífilis em gestante foram superiores para os anos de 2011 a 2014, com maior registro em 2014 (41,1/1000 NV) e, por outro lado,as taxas de sífilis congênita foram inferiores para o mesmo período, com menor registro em 2011 (6,0/1000 NV). A elevada taxa de sífilis congênita no presente estudo pode indicar, possivelmente, que as mulheres com sífilis gestacional não receberam tratamento adequado para o bloqueio da transmissão fetal.
Uma revisão sistemática sobre as ISTs em povos indígenas e afrodescendentes na América Latina,
15 entre janeiro de 2000 e abril de 2016 mostrou que a prevalência de sífilis em indígenas grávidas da Bolívia foi de 7%, na Amazônia Peruana de 1,6% e no Brasil de 2%. A taxa de detecção de sífilis deste estudo se encontra no intervalo dos valores de prevalência identificados na revisão sistemática que variou de 1,6 a 7%.
No Sinan,
a subnotificação de casos de sífilis em gestante indígena pode estar relacionada à identificação de problemas de transferência de dados entre os Polos Base e a esfera de vigilância epidemiológica municipal onde estão localizadas as terras indígenas, o que reflete diferença no total de casos entre as bases de dados do DSEI/MS e das bases municipal, estadual e federal.
Adicionalmente, se destacam possíveis erros de completitude de variáveis da ficha de notificação de gestantes com sífilis e da sífilis congênita, em especial, para as variáveis raça/cor da pele indígena e encerramento do caso. Aausência de registros de sífilis congênita com desfechos perinatais negativos, a exemplo de óbito fetal e óbito neonatal, pode estar refletindo subnotificação de casos e dificultar a caracterização de situações de iniquidade em saúde e o estabelecimento de estratégias para o enfrentamento da morbimortalidade por sífilis congênita na população indígena.
Um estudo na cidade de Recife (PE), entre 2010 e 2016, sobre a subnotificação de óbitos fetais e infantis por sífilis congênita no Sinan e no Sistema de Informação sobre Mortalidade (SIM), identificou 80,9% de subnotificação de óbito por sífilis congênita no Sinan, sendo 29,5% de óbitos não notificados e 51,4% de notificações sem registro de evolução para óbito, e uma subnotificação de 7% de óbito fetal ou infantil por sífilis congênita no SIM.
16A taxa de transmissão vertical da sífilis na população indígena foi superior a 40%, resultados semelhantes foram encontrados em outros estudos cuja taxa de transmissão nacional entre os anos de 2011/2012 e para o município do Rio de Janeiro em 2007/2008 foi de 34,3% e 34,8%, respectivamente.
17,18A elevada taxa de transmissão vertical, aliada à ocorrência de prematuridade e baixo peso ao nascer, indica falhas na assistência pré-natal que podem estar relacionadas à capacidade do serviço em realizar a captação da mulher indígena para o início precoce do pré-natal, acolhimento e assistência adequados e oportunos para o tratamento das gestantes em contexto intercultural que considere a articulação dos sistemas de saúde indígena e não indígena.
19Para além dessas barreiras adicionais vivenciadas pelas mulheres indígenas e não indigenas, há outros fatores relacionados ao manejo da sífilis na gestação, que podem estar relacionados às falhas na assistência e com desfecho para a sífilis congênita em mulheres com baixa escolaridade, raça/cor da pele preta, gestantes com diagnóstico de sífilis no terceiro trimestre gestacional ou na admissão para o parto e a maioria com tratamento inadequado,
20 menor número de consultas e de realização de exames sorológicos.
17Dados nacionais mostram que, nos casos de sífilis congênita registrados em 2020, 12,5% das mães receberam assistência pré-natal, 33,6% diagnóstico da infecção no momento do parto/curetagem, 50,6% tratamento inadequado e 30,9% não receberam tratamento.
4A reconstrução da trajetória assistencial das gestantes sinalizou situações de vulnerabilidade e de desigualdades em saúde (início do pré-natal tardio, baixo número de gestante com sete ou mais consultas e história prévia de sífilis) caracterizadas pelo reduzido acesso ao pré-natal e falhas no acompanhamento adequado do manejo da sífilis nos territórios indígenas pelo SASI-SUS. Essa situação também foi identificada por Garnelo
et al.,
7 no Inquérito Nacional de Saúde e Nutrição dos Povos Indígenas e por Mesenburg
et al.,
21 ao se compararem os grupos étnicos de 16 países da América Latina e Caribe.
A investigação das ISTs nas aldeias indígenas de Mato Grosso do Sul ocorreu a partir de 2012,
22 com a inclusão gradual dos Testes Rápidos (TRs) para HIV e sífilis. Porém, mesmo após cerca de dois anos de implantação do TR, o baixo registro desta testagem nos prontuários e o elevado tempo entre a realização da 1ª fase de exames da Triagem do PEPG/Iped-Apae e a entrega dos resultados podem explicar, em parte, a permanência de desfechos negativos da sífilis congênita.
A oferta de TR para investigação da sífilis em gestantes em países da América Latina e do Caribe tem aumentado desde 2010, e sua combinação com o teste não treponêmico no mesmo dia, em comunidades de difícil acesso aos serviços de pré-natal, contribui para o início do tratamento.
23 No Brasil, a utilização do TR é recomendada no primeiro e terceiro trimestres de gestação e no momento do parto, como estratégia para minimizar as oportunidades perdidas de testagem e tratamento de todas as gestantes para sífilis.
1A identificação de diagnóstico da sífilis na gravidez facilita a realização de intervenções oportunas para preservar a saúde da mulher e do feto, sendo o registro no prontuário e no cartão de pré-natal instrumento de comunicação entre os profissionais da EMSI que acompanham essas mulheres nas aldeias e destes com as equipes de assistência ao parto, quanto ao diagnóstico e às condutas adotadas para evitabilidade da transmissão vertical.
Uma situação preocupante foi o reduzido número de gestantes com tratamento adequado assim como de suas parcerias, o que pode aumentar os riscos de ocorrência de sífilis congênita precoce, situação semelhante à identificada por Padovani
et al.
24O tratamento da gestante e sua parceria deveria ocorrer nas Unidades de Saúde da Família Indígena, localizadas nas aldeias, quando da realização da assistência pré-natal pelas EMSI. No entanto, o acesso e a qualidade da assistência pré-natal e a insuficiência na oferta de exames de diagnóstico e de acompanhamento da gestante parecem fragilizar as ações de prevenção da transmissão vertical da sífilis.
É preocupante o quantitativo de mulheres com diagnóstico de sífilis na admissão da maternidade e outras que, mesmo tendo o diagnóstico no pré-natal, tiveram um desfecho de sífilis congênita, tornando-se, portanto, imprescindível questionar a qualidade da assistência durante o pré-natal que pode estar associada ao baixo conhecimento dos protocolos assistenciais e às dificuldades na abordagem das ISTs, o que exige dos profissionais de saúde conhecimentos técnicos e também específicos sobre aspectos socioculturais da comunidade, situação também evidenciada em estudo
25 que investigou a perspectiva dos enfermeiros sobre a assistência clínica, laboratorial e as ações de promoção da saúde em contexto intercultural, para a prevenção da transmissão vertical da sífilis, ofertadas à população indígena de Mato Grosso do Sul.
Outra importante questão é a necessidade dos profissionais notificar e tratar os casos de sifilis congênita, mesmo com a justificativa da incerteza da continuidade da atenção à criança na rede de serviços de saúde. Deve-se garantir a utilização de instrumentos de referência e contrarreferência e a oferta de exames diagnósticos que possibilitem tanto o acompanhamento adequado da criança até os 18 meses de vida, como a notificação correta do caso.
14,26Adicionalmente, destacam-se outros fatores importantes que podem ter contribuído para essa situação, como a elevada proporção de captação de mulheres indígenas com início tardio do pré-natal, reduzida utilização de testes rápidos, demora nos resultados dos exames e possível desabastecimento de penicilina benzatina ocorrido entre 2014 e 2016, em diversos países, entre eles o Brasil, o que pode ter impactado no crescimento da doença na população. Estudo sobre o desabastecimento da penicilina segundo a sua evolução temporal e distribuição espacial no município do Rio de Janeiro, de 2013 a 2017, identificou que o desabastecimento afetou de formas distintas os habitantes do município, sendo mais intenso nos anos 2014, 2015 e 2017 e, principalmente, nos bairros mais pobres e com maiores taxas de sífilis gestacional e congênita.
27No presente estudo, o tratamento adequado da gestante indígena e parceria foi considerado critério para definição de sífilis congênita e medida essencial para a prevenção da sífilis congênita nas aldeias indígenas, apontado por Victora
et al.
28 como um dos desafios importantes que ainda persistem na saúde materno-infantil.
Destaca-se a alteração nos critérios de definição de caso de sífilis ocorrida em 2017, que excluiu o tratamento simultâneo da parceria sexual como critério para definição de tratamento adequado da gestante, considerando-se apenas o tratamento completo da gestante com penicilina, segundo fase clínica da doença e iniciado pelo menos até 30 dias antes do parto.
29Embora o tratamento da parceria sexual seja relevante para o controle da transmissão da sífilispara impedir a reinfecção da gestante e a transmissão vertical, o mesmo não implica na ocorrência de notificação de casos de sífilis congênita.
26Destaca-se como limitação do estudo o fato de ter analisado dados secundários, estando relacionada à não localização dos prontuários das gestantes, o que representou uma perda de cinco casos de sífilis congênita (16,6%), sendo que quatro prontuários eram de gestantes indígenas de acampamentos do Estado, e outro por não ter registros de assistência pré-natal. Nesses locais, não há estrutura física para armazenamento de prontuários, o que pode gerar perdas de seguimento da mulher.
Outra limitação pode ser decorrente da não vinculação dos dados do Sinan com os do SIM e do Sistema de Informações Hospitalares (SIH) para se identificarem possíveis casos de abortamento, óbito fetal e óbito neonatal por sífilis.
A magnitude das taxas de detecção de sífilis na gestação e da incidência de sífilis congênita assim como a reduzida assistência pré-natal e as falhas no diagnóstico e tratamento da sífilis evidenciam a necessidade de aprimoramento no acompanhamento e definição de uma rotina que investigue as repercussões desta doença para a mãe e o recém-nascido e amplie as ações de prevenção da transmissão vertical.
AgradecimentosAgradecemos o suporte financeiro da Pesquisa realizada por meio do edital FUNDECT/DECIT-MS/CNPq/SES/Nº03/2016 – Programa de Pesquisa para o SUS (PPSUS-MS).
Referências1. Domingues CSB, Duarte G, Passos, MRL Sztajnbok, DCN, Menezes MLB. Protocolo Brasileiro para Infecções Sexualmente Transmissíveis 2020: sífilis congênita e criança exposta à sífilis. Epidemiol Serv Saúde. 2021; 30 (Esp 1): e2020597.
2. World Health Organization (WHO). Global guidance on criteria and processes for validation: elimination of mother-to-child transmission of HIV and syphilis. 2ª ed. Geneva: WHO; 2017. [acesso em 2017 abr 16]. Disponível em:
https://www.who.int/publications/i/item/97892400393603. Korenromp EL, Rowley J, Alonso M, Mello MB, Wijesooriya NS, Mahiané G,
et al. Global burdenof maternal and congenital syphilis and associated adverse birth outcomes-Estimates for 2016 and progress since 2012. Plos One. 2019; 14 (7): e219613.
4. Ministério da Saúde (BR). Secretaria de Vigilância em Saúde. Boletim Epidemiológico da Sífilis Brasília (DF): Ministério da Saúde; 2021. [acesso em 2017 abr 16]. Disponível em:
https://www.gov.br/aids/pt-br/centrais-de-conteudo/boletins-epidemiologicos/2021/sifilis/boletim_sifilis_2021_internet.pdf/view5. Hawkes S, Matin N, Broutet N, Low N. Effectivenessofinterventionsto improve screening for syphilis in pregnancy: a systematic review and meta-analysis. Lancet Infec Dis. 2011;11:684-91.
6. Viellas EF, Domingues RMSM, Dias MAB, Gama SGN, Theme MM FA, Costa JV,
et al. Assistência pré-natal no Brasil. Cad Saúde Pública. 2014; 30 (Suppl. 1): S1-15.
7. Garnelo L, Horta BL, Escobar AL, Santos RV, Cardoso AM, Welch J,
et al. Avaliação da atenção pré-natal ofertada às mulheres indígenas no Brasil: achados do Primeiro Inquérito Nacional de Saúde e Nutrição dos Povos Indígenas. Cad Saúde Pública. 2019; 35 (Suppl. 3): e00181318.
8. Freitas CHSM, Forte FDS, Galvão MHRG, Coelho AA, Roncalli AG, Dias SMF. Inequalities in accessto HIV andsyphilistests in prenatalcare in Brazil. Cad Saúde Pública. 2019; 35 (6): e00170918.
9. Tiago ZS, Pícoli RP, Graeff S VB, Cunha RV, Arantes R. Subnotificação de sífilis em gestantes, congênita e adquirida entre povos indígenas em Mato Grosso do Sul, Brasil, 2011-2014. Epidemiol Serv Saúde. 2017; 26 (3): 503-12.
10. Benzaken AS, Sabidó M, Brito I, Bermúdez XPD, Benzaken NS, Galbán E,
et al. HIV and syphilis in the context of community vulnerability among indigenous people in the Brazilian Amazon. Int J Equity Health. 2017; 16 (1): 92.
11. Anderson I, Robson B, Connolly M, Al-Yaman, F,Bjertness E, King A, et al. Indigenous and tribal peoples’ health (The Lancet–Lowitja Institute Global Collaboration): a population study. Lancet. 2016 Jul; 388 (10040): 131-57.
12. Mendes APM, Leite MS, Langdon EJ, Grisotti, M. O desafio da atenção primária na saúde indígena no Brasil. Rev Panam Salud Publica. 2018 Nov; 42 (184): 1-6.
13. Instituto Brasileiro de Geografia e Estatística (IBGE). Os indígenas no censo demográfico 2010. Brasília (DF): IBGE; 2010. [acesso em 2017 abr 16]. Disponível em:
http://www.ibge.gov.br/indigenas/indigena_censo2010.pdf14. Ministério da Saúde (BR). Secretaria de Vigilância em Saúde. Departamento de Vigilância, Prevenção e Controle das Infecções Sexualmente Transmissíveis, do HIV/Aids e das Hepatites Virais. Protocolo Clínico e Diretrizes Terapêuticas para Prevenção da Transmissão Vertical de HIV, Sífilis e Hepatites Virais. Brasília (DF): Ministério da Saúde; 2015. [acesso em 2017 abr 16]. Disponível em:
http://antigo.aids.gov.br/pt-br/pub/2022/protocolo-clinico-e-diretrizes-terapeuticas-para-prevencao-da-transmissao-vertical-de-hiv15. Russell NK, Nazar K Pino S, Gonzalez MA, Bermúdez XPD, Ravasi G. HIV, syphilis, and viral hepatitisamongLatin American indigenouspeoplesand Afro-descendants: a systematic review. Rev Panam Salud Publica. 2019 Jan; 43: e17.
16. Belo MMA, Oliveira CM, Barros SC, Maia LTS, Bonfim CV. Estimativa da subnotificação dos óbitos por sífilis congênita no Recife, Pernambuco, 2010-2016: relacionamento entre os sistemas de informações sobre mortalidade e de agravos de notificação. Epidemiol Serv Saúde. 2021; 30 (3): e2020501.
17. Domingues RMM, Leal MC. Incidência de sífilis congênita e fatores associados à transmissão vertical da sífilis: dados do estudo Nascer no Brasil. Cad Saúde Pública. 2016; 32 (6). e00082415.
18. Domingues RMSM, Saraceni V, Hartz ZMA, Leal MC. Sífilis congênita: evento sentinela da qualidade da assistência pré-natal. Rev Saúde Pública. 2013, 47 (1): 147-57.
19. Ruffinen CZ, Sabidó M, Díaz-Bermúdez XP, Lacerda M, Mabey D, Peeling RW,
et al. Point-of-carescreening for syphilisand HIV in theborderlands: challenges in implementation in theBrazilianAmazon. BMC Health Serv Res. 2015;15: 495.
20. Heringer ALS, Kawa H, Fonseca SC, Brignol SMS, Zarpellon LA, Reis AC. Desigualdade na tendência da sífilis congênita no município de Niterói, Brasil 2007 a 2016. Rev Panam Salud Publica. 2020; 44: e8.
21. Mesenburg MA, Restrepo-Mendez MC, Amigo H, Balandrán AD, Barbosa-Verdun MA, Caicedo-Velásquez B,
et al. Ethnicgroupinequalities in coveragewithreproductive, maternal andchildhealthinterventions: cross-sectionalanalysesofnationalsurveys in 16 Latin American andCaribbean countries. Lancet Global Health. 2018; 6: e902-13.
22. Graeff SVB, Pícoli RP, Arantes R, Cunha RV, Castro VOL. Aspectos epidemiológicos da infecção pelo HIV e da aids entre povos indígenas. Rev Saúde Pública. 2019; 53: 71.
23. Benzaken AS, Sabidó M, Galban E, Pedroza V, Araújo AJ, Peeling RW,
et al. Field performance of a rapid point-of-care diagnostictest for antenatal syphilis screening in the Amazon region, Brazil. Int J STD AIDS. 2011 Jan; 22 (1): 15-8.
24. Padovani C, Oliveira RR, Pelloso SM. Syphilis in duringpregnancy: associationof maternal and perinatal characteristics in a region of southern Brazil. Rev Latino-Am Enferm. 2018; 26: e3019.
25. Pícoli RP, Cazola LHO. Ações de prevenção da transmissão vertical da sífilis ofertada à população indígena. Cogitare Enferm. 2020; 25: e69552.
26. Soares MAS, Aquino R. Associação entre as taxas de incidência de sífilis gestacional e sífilis congênita e a cobertura de pré-natal no Estado da Bahia, Brasil. Cad Saúde Pública. 2021; 37 (7): e00209520.
27. Araujo RS, Souza ASS, Braga JU. A quem afetou o desabastecimento de penicilina para sífilis no Rio de Janeiro, 2013–2017? Rev Saúde Pública. 2020; 54: 109.
28. Victora CG, Aquino EM, Leal MC, Monteiro CA, Barros FC, Szwarcwald CL. Maternal and child health in Brazil: progress and challenges. Lancet. 2011 Mai; 377 (9780): 1863-76.
29. Ministério da Saúde (BR). Departamento de Vigilância, Prevenção e Controle das Infecções Sexualmente Transmissíveis, do HIV/AIDS e das Hepatites Virais. Secretaria de Vigilância em Saúde, Ministério da Saúde. Nota Informativa nº 2, de 19 de setembro de 2017. Altera os critérios de definições de casos para notificação de sífilis adquirida, sífilis em gestantes e sífilis congênita. Brasília (DF): Ministério da Saúde; 2017. [acesso em 2020 abr 16]. Disponível em:
http://antigo.aids.gov.br/pt-br/legislacao/nota-informativa-no-02-sei2017-diahvsvsmsRecebido em 21 de Julho de 2021
Versão final apresentada em 8 de Junho de 2022
Aprovado em 10 de Junho de 2022
Contribuição dos autores: Pícoli RP contribuiu na elaboração do manuscrito com as seguintes atividades: concepção, planejamento da pesquisa; elaboração do rascunho, revisão crítica do conteúdo e aprovação final. Cazola LHO contribuiu na elaboração do manuscrito com as seguintes atividades: interpretação dos dados, elaboração do rascunho, revisão crítica do conteúdo e aprovação final. Todas as autoras declaram não haver conflito de interesse.